「水晶体再建術併用眼内ドレーン手術」
低侵襲緑内障手術について
近年国内でもMIGSといわれる低侵襲緑内障手術が登場し、早期のうちから治療を行うことが可能となりました。患者様の眼に負担の少ない
緑内障手術になりますので、早期に発見した際は積極的に治療して現在の視神経、視野を守ることが期待できます。
手術について
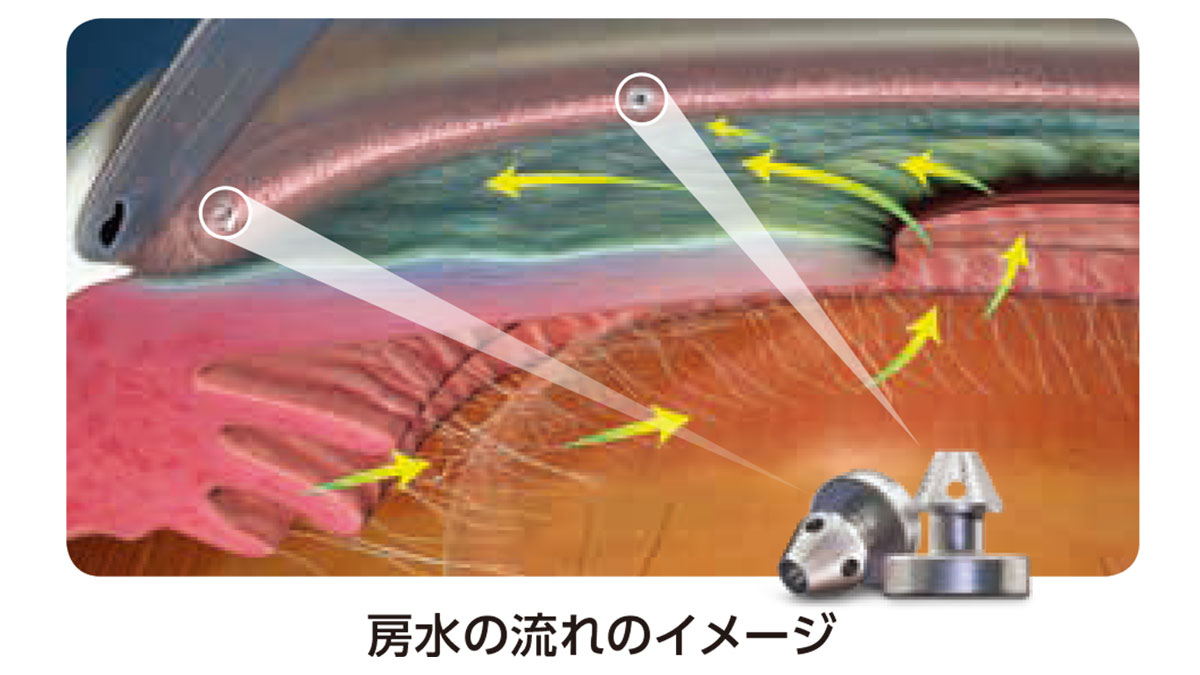
白内障手術と同時に行います。白内障手術では小さな切り口を作りますが、その同じ切り口からステントを眼の中の組織に挿入することで眼圧を調整する房水の排出を改善し、眼圧を下げることが期待できます。
痛みを感じることはありません。手術中に頭の位置を変えたりすることがありますので医師の指示に従ってください。

期待できる効果
- 白内障手術と同時に行います
- 手術時の眼の切り口が小さいので術後の回復が早いです
- 眼圧を下げる効果が期待できます
- 緑内障治療用の目薬の数を減らせる可能性があります
質問1.緑内障とはどんな病気でしょうか
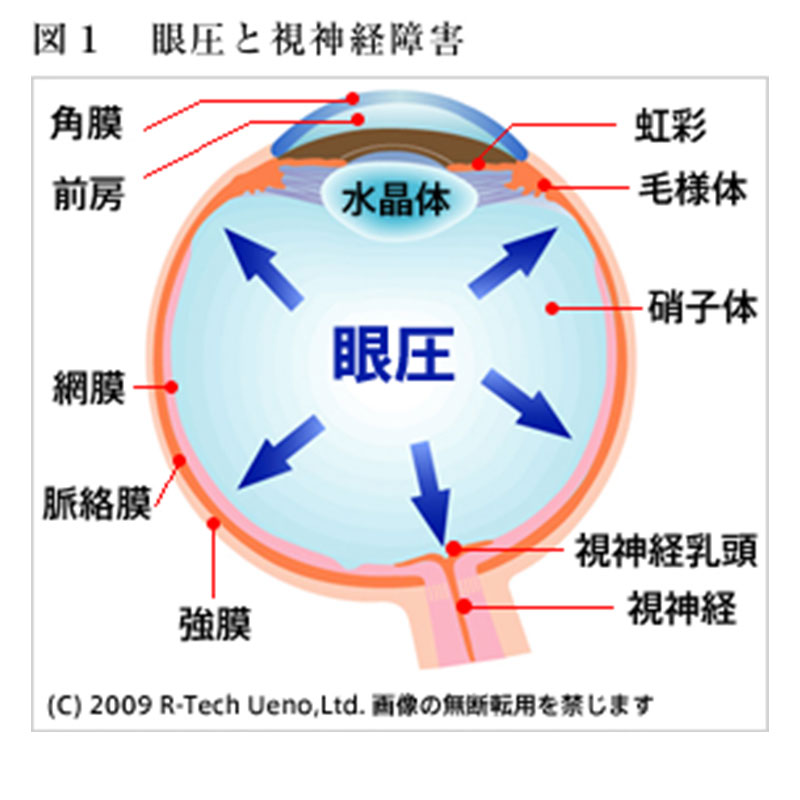
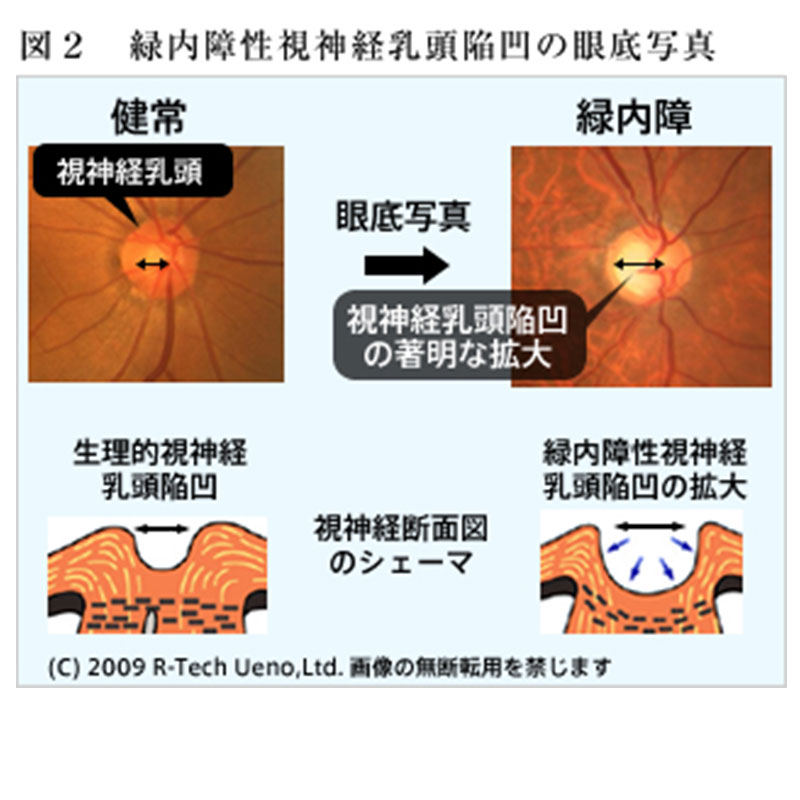
緑内障は眼圧により視神経が慢性的に圧迫されることで(図1)、視神経の障害(緑内障性視神経陥凹(かんおう)という)を生じ(図2)、放置すると視野欠損を生じ(図3)、重症例では失明する可能性のある目の病気です。緑内障は視神経の病気で、その自覚症状は視野が欠けて狭くなります。ただし自覚症状が現れるのは、かなり進行してからの事が多いです。(後述 質問2) ごく一部の患者の方では急激に眼圧が上昇し、一時的に吐き気や頭痛、眼の痛み、目のかすみを自覚することがあります(急性緑内障発作 後述 質問12)。

質問2.どんな症状で緑内障は見つかるのでしょうか
緑内障の初期は自覚症状が乏しいため、眼科を受診した際に偶然行われた眼底検査や人間ドック、健康診断の眼底写真により緑内障が疑われることが多くあります。このような場合、眼科を受診して視野検査を行います(質問6の図4参照)。視野検査(ハンフリー視野検査)の結果、明らかな異常が見られなかった場合は、必ずしも緑内障とは診断されないので、経過観察になります。
また、一方では自覚症状が乏しいため、視野欠損がかなり進行してから眼科を受診する患者の方も少なからずいるのが現状です(たとえば、質問1の図3後期のイメージ図)。従って、緑内障患者の方の視野・視機能を維持し、失明を予防するためには、緑内障をより早期に発見し、早期に治療することが望まれています。 当院では、ハンフリー視野計を2台導入し待ち時間を短縮しています。
質問1で説明しましたが、少数の患者の方では、急激に眼圧が上がり、その結果、一時的に吐き気や頭痛、眼の痛み、目のかすみを自覚することがあります(急性緑内障発作、急性閉塞隅角緑内障)。
質問3.緑内障は眼圧が原因なのでしょうか
緑内障を発症および進行させる最大の危険因子は眼圧です。しかしながら、同じ眼圧(たとえば18mmHg)でも緑内障を発症する人と発症しない人がいることから、視神経(乳頭部)が眼圧に対して弱い眼であれば発症し、強い眼であれば発症しにくいと考えられています。
一方では、同じように眼圧を十分に下降させても視野欠損があまり進行しない人と進行してしまう人がいることから、眼圧以外の因子(たとえば、視神経乳頭の循環障害など)が関係しているとも考えられています。
質問4.緑内障の患者数はどのくらいいるのでしょうか
緑内障は成人日本人における視覚障害の原因としては第1位の疾患です。多治見スタディという疫学調査によりますと(Ophthalmology 2005;112:1661-9)、40歳以上では約20人に1人が緑内障にかかっていると推定され(この数字から緑内障患者の有病率は5%と言われています)、日本では約350万人患者の方がいると言われています。しかし、自覚症状があまり無いので、実際に眼科を受診している患者の方は約20%にすぎないとされています。
質問5.緑内障にはどんなタイプがあるのでしょうか
大きく3つのタイプに分けられます。
- 原因が不明な原発緑内障:多くの患者の方がこのタイプです。
- ブドウ膜炎、外傷などほかの眼の病気に合併して発症する続発緑内障
- 生まれた時または幼少時に発症する発達緑内障(先天緑内障)
多くの緑内障の方は(1)の原発緑内障ですが、この中には更に3つのタイプがあります。多治見スタディという疫学調査によりますと、40歳以上では約20人に1人(有病率5%)が緑内障にかかっていますが、3つのタイプのそれぞれの有病率も以下に示しました。日本人の緑内障の方のほとんどは正常眼圧緑内障です。
| 開放隅角緑内障 | 333人中1人に発症(0.3%) |
|---|---|
| 正常眼圧緑内障 | 28人中1人に発症(3.6%) |
| 閉塞隅角緑内障 | 167人中1人に発症(0.6%) |
質問6.正常眼圧緑内障と診断されたのですが、どんな病気でしょうか
緑内障の方は、緑内障特有の視神経乳頭陥凹(かんおう)という視神経が障害されて(質問1)、それに対応した視野欠損があります(図4)。質問1で、緑内障では眼圧により視神経が慢性的に圧迫されていると説明しましたが、健常な人の眼圧は10mmHgから21mmHgとされていますので、眼圧の最大値が常に21mmHgを超えない場合は正常眼圧緑内障と診断され、一方一度でも22mmHg以上であれば開放隅角緑内障と診断されます。

質問7.緑内障になりやすい人はいるのでしょうか
以前から、緑内障の方の中には家族性のものがあることが広く知られていました。緑内障発症の相対危険度は、兄弟に緑内障患者の方がいますと3.7倍、両親では2.2 倍、いとこでは2.9倍と報告されています。すなわち、身内に緑内障患者の方がいるということは、緑内障発症の危険因子の1つであり、特に兄弟に緑内障患者の方がいると、緑内障になりやすいと言われています。日常診療でも、「家族内に緑内障患者さんはいませんか?」と聞くと、結構多いことに気づきます。
また、多治見スタディという疫学調査によりますと、年齢と共に緑内障になりやすい方の数は増加して行きますので、加齢と共に緑内障になりやすいと言えます。たとえば、質問5にありました開放隅角緑内障と正常眼圧緑内障を合わせた患者の方は、40歳代では50人に1人、50歳代では37人に1人、60歳代では21人に1人、70歳代では12人に1人が緑内障を発症するとされています。
質問8.早期に緑内障を見つけるにはどうすればよいでしょうか
初期の緑内障は自覚症状がほとんどありません。40歳以降になると、正常眼圧緑内障または開放隅角緑内障を発症する危険度が20人中1人ですので、40歳以上の方は眼科で診察を受けることが、早期発見につながります。
質問9.緑内障治療の目的は何でしょうか
緑内障を発症すると多くの患者の方は慢性的に徐々に緑内障特有の視野欠損が進行して、その結果年齢と共に日常生活に不自由を感じることがあります。緑内障の治療は、その視野欠損の進行を遅くすることにより、生涯にわたって良好なQOL (Quality of Life)を保つことを目的とします。 図5で具体的に説明します。
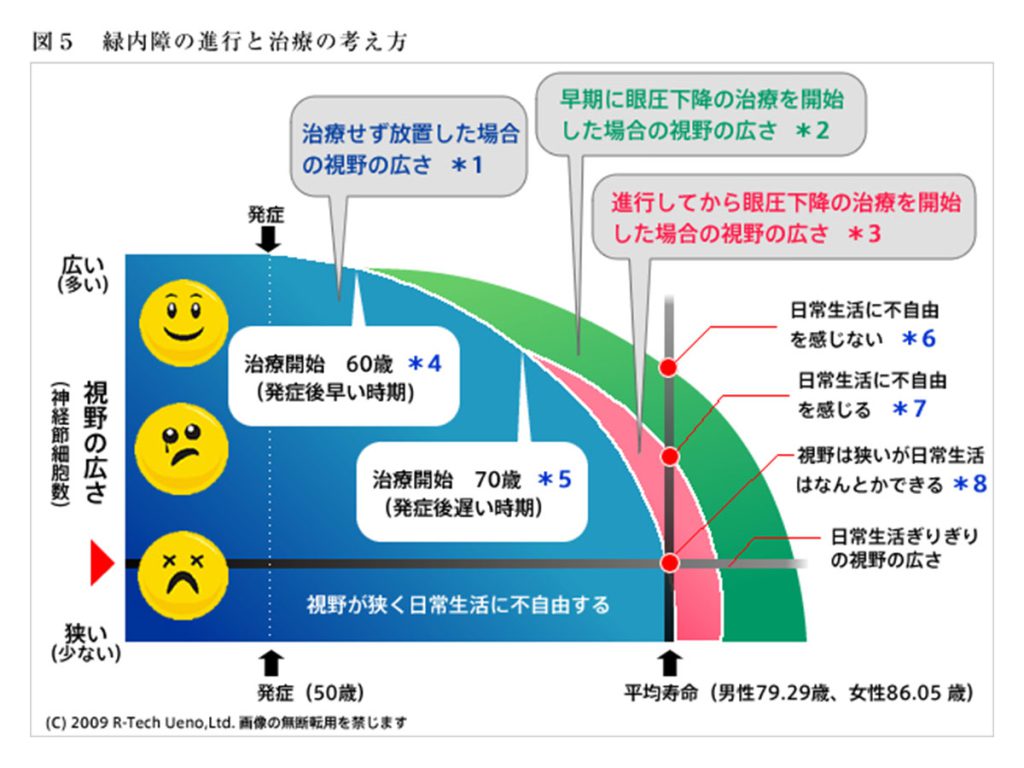
50歳で緑内障を発症した場合、そのまま放置すると(青色*1)、平均寿命(男性79.29歳、女性86.05歳)で亡くなった場合、視野はかなり狭くなりましたが、何とか日常生活はできるぎりぎりのレベルで一生を終えることになります(*8)。一方、緑内障の初期はほとんど自覚症状がありませんので、そのまま経過し、60歳の時に偶然人間ドックの検査で緑内障が疑われ、眼科で診断され、治療を開始します(*4)。その結果、未治療に比べ視野欠損の進行が遅くなり(緑色*2)、日常生活にそれほど不自由を感じることなく、一生を終えることになります(*6)。
ところが、視野が欠けて日常生活に不自由を感じ70歳頃眼科を受診して緑内障が発見された場合(*5)、治療を開始しても60歳で発見された場合に比べ(*2、*4)、残りの人生において日常生活では更に不自由を感じながら一生を終えることになります(*7)。しかし、未治療(青色*1)に比べ視野欠損の進行は遅くなります(赤色*3)。
このように、早期に発見し、早期に治療を開始することが、緑内障治療の場合重要です。特に、発症年齢が早ければ、それだけ早期に治療を開始することが大事です。
質問10.緑内障の治療は眼圧を下げることでしょうか
眼圧の上昇が視神経に影響し視神経が障害されるので、基本的には眼圧を下げる治療が行われます。治療の第一選択は点眼薬による治療ですが、薬物治療により十分に眼圧を下降させることが出来ず視野欠損が進行する患者の方の場合は手術治療が選択されます。
通常、眼圧を十分に下降させることにより、視野欠損の進行を抑えることができますが、欠損した視野が元に戻ることは困難です。 緑内障治療は、質問9で説明しましたが、眼圧を下降させることにより、残された視野を維持して、QOLレベルを維持することです。
質問11.緑内障治療薬で気をつけることはあるでしょうか
緑内障と診断されると、基本的に生涯点眼薬を使用することになりますので、副作用が起こるか否かに注意することが大事です。
使用している点眼薬の副作用に関しては、かかりつけの医師にお尋ねください。
質問12.急性に発症する緑内障があると聞いていますが…
統計学的には中高年の女性に発症しやすいことが報告されています(急性緑内障発作)。
眼圧が急激にかなり高くなりますので、その結果
- 眼痛
- 頭痛
- 吐き気またはおう吐
- 目のかすみ
- 充血
があります。
頭痛や吐き気、おう吐の症状により、時に患者の方は内科を受診することもあります。
症状が強い場合は、それだけ眼圧が高い状態ですので、早く眼圧を下げる必要があります。



